מה גורם לצבע הצהוב בעורם ובעיניהם של חולי צהבת? מה ההבדל בין הנגיפים הגורמים למחלה, מהן הסכנות ואיזה טיפולים וחיסונים יכולים לעזור?
הכבד הוא איבר חיוני. תפקידיו הרבים כוללים פירוק ונטרול של רעלים, ויסות החומרים המגיעים ממערכת העיכול לדם, ויצירת מלחי מרה שדרושים לפירוק שומנים. דלקת כבד (הפטיטיס) היא מחלה של מערכת העיכול הנובעת מפגיעה בתפקודו התקין של הכבד.
אחד התסמינים המזוהים ביותר עם דלקת כבד הוא צהבת, כלומר היווצרות של גוון צהוב בעור ובעיניים. הצבע הזה נובע מהצטברות של חומר בשם בילירובין (Bilirubin) ברקמות הגוף. הבילירובין הוא תוצר הפירוק של כדוריות דם אדומות, שסיימו את חייהן ומפורקות בטחול. בדרך כלל הבילירובין מפורק בכבד באופן יעיל ומפונה מהגוף בצואה, אך כאשר פעילות הכבד איננה תקינה הוא נשאר במחזור הדם וצובע את העור והעיניים בצהוב.
עודף בילירובין בדם הוא גם מאפיין של צהבת יילודים, תופעה שנראית אצל כ-40 אחוזים מהיילודים. צהבת זו לא נגרמת מדלקת או מפגיעה בכבד, אלא בגלל כמות גדולה של כדוריות דם אדומות אצל יילודים, וכמעט תמיד מטופלת בקלות ובלי נזק.
רוב מקרי הצהבת שאינם צהבת יילודים נובעים מדלקת כבד זיהומית, בעקבות הדבקה בנגיף שתוקף את רקמת הכבד. המחוללים השכיחים ביותר של דלקת כבד זיהומית הם נגיפי הפטיטיס מחמישה סוגים, שנקראים A, B, C, D ו-E. הנגיפים הללו משתייכים למשפחות שונות, ומה שמשותף להם הוא נטייתם להדביק תאי כבד ולגרום דלקת. מדי שנה מתים מצהבת נגיפית כ-1.1 מיליון בני אדם ברחבי העולם.
נגיפי הפטיטיס A והפטיטיס E, שגורמים מחלה חריפה (אקוטית), מועברים בדרך כלל מאדם לאדם דרך מזון או מים מזוהמים, עקב תברואה ירודה והיעדר היגיינה. נגיפי הפטיטיס B והפטיטיס C עוברים לרוב בנוזלי גוף. גם הם גורמים למחלה קשה, אך מדובר במחלה כרונית, שעלולה להימשך שנים רבות. במקרים נדירים גם נגיף הפטיטיס E עלול לגרום למחלה כרונית. נכון להיום, כ-350 מיליון אנשים ברחבי העולם חולים באחד מהנגיפים הללו. נגיף הפטיטיס D (דלתא), יכול להדביק רק חולים שכבר נגועים בהפטיטיס B, והוא אחד הגורמים להחמרת מחלת הכבד של חולים כרוניים.
התסמינים של כל הנגיפים הללו נוטים להיות דומים, וכוללים חום גבוה, הרגשה כללית לא טובה, חוסר תיאבון, כאבי בטן, שתן כהה, וכאמור – צהבת. על מנת לזהות במדויק את הנגיף שגורם למחלה ולהתאים לחולה את הטיפול הנכון, צריך לעשות בדיקות לזיהוי החומר הגנטי של הנגיף או הנוגדנים הייחודיים שמערכת החיסון של החולה יוצרת נגדו.
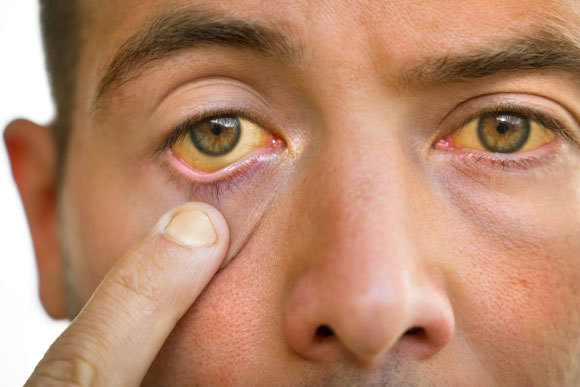
הגוון הצהוב בעור ובעיניים נובע מהצטברות של חומר בשם בילירובין ברקמות הגוף. גבר מראה את עיניו הצהובות בשל מחלת כבד | Shutterstock, Creative Cat Studio
צהבת נגיפית A
נגיף הפטיטיס A הוא נגיף RNA ממשפחת Picornaviridae, שכוללת בין השאר גם את נגיף הפוליו, וגם נגיפים שגורמים להצטננות. הנגיף מופרש בצואה ומועבר באמצעות אכילה או שתיה של מזון מזוהם או במגע קרוב עם חולה. צהבת A היא דלקת הכבד הנגיפית הנפוצה ביותר.
אצל ילדים עד גיל חמש המחלה יכולה לעבור ללא תסמינים כלל. מבוגרים מדווחים על חום גבוה, חולשה, בחילות והקאות, כאבי מפרקים ושרירים, ולעיתים על תסמינים נוספים דמויי שפעת. שבוע או שבועיים אחרי התפרצות המחלה מופיע שלב הצהבת, המלווה בשתן כהה ובצואה בהירה. בשלב הזה תסמיני המחלה האחרים מתפוגגים ונותרות בעיקר תחושת חולשה וחוסר תיאבון.
הנגיף אומנם גורם מחלה חריפה אך בדרך כלל היא חולפת מעצמה תוך חודש-חודשיים ולא הופכת לדלקת כבד כרונית. לעיתים נדירות היא מתפתחת למחלה קשה המתבטאת בכשל חמור בתפקוד הכבד, שעלול לחייב השתלת כבד דחופה. הסיכון הזה נוגע בעיקר לחולים מבוגרים עם מחלות רקע.
אפשר כיום למנוע הדבקה בהפטיטיס A באמצעות חיסון סביל או פעיל. מאז שנת 1999 כל הילדים בישראל מחוסנים בחיסון הפעיל HAVRIX. תרכיב החיסון מכיל נגיפי הפטיטיס A מומתים בתוספת מִמְרָץ (אדג'וונט) – חומר שמגביר את התגובה החיסונית.
החיסון ניתן לכל הילדים החל מגיל שנה בשתי מנות ומומלץ גם לחולים במחלות כבד כרוניות, נשאי HIV, אנשים שנחשפו לחולה הפטיטיס A ומטיילים שיוצאים לארצות שהנגיף שכיח בהן. יעילות החיסון מוערכת בכ-94 אחוז במניעת מחלה והוא תקף לכעשרים שנה. מאז שהוא נכנס לחיסוני השגרה בארץ, התחלואה בצהבת A ירדה בכ-90 אחוז.

צהבת A היא דלקת הכבד הנגיפית הנפוצה ביותר. תמונת מיקרוסקופ אלקטרונים של הנגיף הגורם למחלה | James Cavallini, Science Photo Library
צהבת נגיפית E
גם הפטיטיס E הוא נגיף RNA, אך שייך למשפחת Hepeviridae. הוא מופרש בצואה ורוב ההדבקה בו נעשית דרך הפה, עקב שתיית מים מזוהמים. הנגיף נפוץ בדרום-מזרח אסיה ובמרכזה, בצפון אפריקה ובמרכז אמריקה.
התפתחות המחלה דומה לזו של דלקת כבד נגיפית A וכוללת תסמינים דומים. ברוב המקרים הדלקת חולפת מאליה ואינה מובילה למחלה כרונית, אך יש מדוכאי חיסון שמתקשים להתגבר על הנגיף. כמו כן ידוע שהפטיטיס E מסוכן לנשים הרות ועלול לגרום להן תסמינים קשים יותר ואף תמותה.
בניגוד להפטיטיס A, את נגיפי הפטיטיס E לא הצליחו מדענים לגדל בתרבית בתנאי מעבדה, ולכן לא התאפשר לפתח נגדו חיסון המבוסס על נגיף מומת. לפיכך, עיקר מאמציהם של מפתחי החיסונים התמקד בשיטות של הנדסה גנטית, שמתבססות על הצגת חלבוני המעטפת של הנגיף למערכת החיסון במטרה שתיצור להם נוגדנים.
החיסון היחיד שאושר עד כה לשימוש נגד הפטיטיס E מיוצר ומשווק בסין בלבד, ומותר לשימוש מגיל 16 ומעלה. הפצת החיסון בסין החלה בשנת 2011, ונתונים משנת 2014 מראים שהוא הוריד את התחלואה בנגיף בכ-7.5 אחוזים בלבד. החיסון לא נבדק עדיין על אוכלוסיות בסיכון, כגון נשים הרות ואנשים שמערכת החיסון שלהם מוחלשת, ולכן הקבוצות הללו לא מורשות לקבל אותו. לפיכך, לא ידוע עד כמה הוא יעיל במניעת תחלואה ותמותה דווקא באוכלוסיות הרגישות הללו אינו ידוע.
למרות הצורך הרב בחיסון יעיל לדלקת כבד נגיפית E, במיוחד באזורי התפרצות, נראה שהרחבת הפצתו למדינות נוספות מחוץ לסין מציבה אתגרים לא קלים. ראשית, החיסון ניתן בשלוש מנות בהפרשים של חודש ושישה חודשים מהמנה הראשונה, כך שהוא אינו יעיל להשתלטות על התפרצויות מקומיות של הנגיף באוכלוסייה שטרם חוסנה. בנוסף, קיימים בעולם ארבעה וריאנטים שונים מעט של הנגיף, עם חלבוני מעטפת שונים במקצת. החיסון הסיני מכיל אבני בניין לחלבוני המעטפת של נגיף הנפוץ בסין (וריאנט 1), ולא ברור איזו הגנה הוא מקנה מול נגיפי הפטיטיס E אחרים. בנוסף, החיסון לא קיבל אישור של ארגון הבריאות העולמי. לפיכך, נכון לעכשיו השימוש בו לא יתרחב אל מחוץ לסין.
צהבת B
הפטיטיס B הוא נגיף DNA ממשפחת Hepadnaviridae. הוא עובר מאדם לאדם בחשיפה לדם נגוע, במגע מיני ובהעברה מאם ליילוד.
המחלה מתפתחת לאט. אחרי תקופת דגירה שנמשכת בין חודש לחצי שנה מתפתח אצל 20-10 אחוז מהחולים שלב מקדים המתאפיין בחום גבוה, כאבי מפרקים ופריחה. בהמשך עלולה להתפתח דלקת כבד חריפה למשך חודש עד שלושה חודשים. רק כ-30 אחוז יפתחו צהבת, בעוד שאר החולים יפתחו תסמינים מזעריים או לא יציגו תסמינים בכלל. המחלה עשויה לכלול חום גבוה, בחילות, חוסר תיאבון, כאבי בטן ימנית-עליונה והפרעה בתפקודי הכבד שאפשר לזהות בבדיקות דם.
המחלה חולפת בדרך כלל מעצמה בתוך 3-1 חודשים, שבמהלכם ניתן לחולים טיפול תומך בלבד. אצל חלק מהחולים עלולה להתפתח מחלה כרונית. שיעור הלוקים במחלה כרונית יורד עם הגיל: אצל מבוגרים הסיכון למחלה כרונית עומד על ארבעה אחוזים בלבד, בשעה שתשעה מכל עשרה יילודים שנדבקו בנגיף יפתחו מחלה כרונית.
אצל חלק מהחולים עלולה להתפתח מחלה כרונית. תמונת מיקרוסקופ אלקטרונים של נגיפי צהבת B | קרדיט: James Cavallini, Science Photo Library
מערכת החיסון של החולים הכרוניים לא מצליחה להיפטר לגמרי מהנגיף, והוא שורד וממשיך להתרבות בתאי הכבד. הסיבוכים מופיעים לרוב רק כעבור כמה שנים ועלולים לכלול שחמת הכבד – מחלה שבה רקמות הכבד נהרסות ומוחלפות ברקמה צלקתית לא מתפקדת – ואף סרטן כבד. בישראל יש כמאתיים אלף נשאים של הנגיף, מהם 10-5 אחוזים חולים כרוניים.
אותם חולים כרוניים עשויים לקבל טיפול באינטרפרון, שמעורר את מערכת החיסון להילחם בנגיף. כמו כן נעשה שימוש בתרופות אנטי-ויראליות כלליות, שהמבנה שלהן דומה מספיק לאבני הבניין המרכיבות את החומר התורשתי של הנגיף כדי להשתלב בו, אך שונה מהן דיו כדי למנוע ממנו להשתכפל ולהתרבות. תרופות כאלה מצמצמות באופן משמעותי את כמות הנגיפים בגוף וכך מעניקות למערכת החיסון הזדמנות לגבור עליהם. עם זאת, יש להן תופעות לוואי והנגיף עלול לפתח עם הזמן עמידות נגדן.
החיסון הראשון נגד נגיף הפטיטיס B פותח בשנות ה-70. החיסון התבסס על בידוד נגיפים מדמם של חולים ונטרולם כדי שלא יוכלו להדביק את מקבלי החיסון במחלה. הליך הייצור היה מסורבל מאחר שהוא התבסס על דם של חולים, ולא היה חף מסיכונים. לכן הוא נזנח ברגע שפותחו חיסונים טובים ובטוחים יותר.
בשנת 1986 נכנס לשימוש חיסון שמבוסס על הנדסה גנטית שגורמת לתאים לא מזיקים, למשל של שמרים, להציג למערכת החיסון אחד מחלבוני המעטפת של הנגיף, בתוספת מלחי אלומיניום שתפקידם לעורר תגובה חיסונית. החיסון ניתן בשלוש מנות ומקנה הגנה של 98-94 אחוז ממחלה כרונית למשך כ-20 שנה. משנת 1992 כל היילודים בישראל מחוסנים בחיסון פעיל המבוסס על הטכנולוגיה הזאת.
החיסון נגד נגיף הפטיטיס B אומנם יעיל ובטוח, אך הוא אינו מספק הגנה מלאה לחלק מהאוכלוסיות שבסיכון. יעילותו נמוכה משמעותית בהגנה על קשישים, מעשנים, אנשים עם משקל עודף וחולי כליות.
בשנת 2018 אישר מינהל המזון והתרופות בארצות הברית (FDA) חיסון משופר נגד הנגיף. החיסון החדש משתמש באותו חלבון מעטפת כמו קודמו, אך באדג'וונט אחר, שמעורר תגובה חיסונית טובה יותר גם באוכלוסיות שפיתחו תגובה חיסונית פחותה לחיסונים מהדור הקודם. מאחר שמדובר באוכלוסיות בסיכון, למשל קשישים עם מחלות רקע, יש יתרון בשימוש בו להגנה על הקבוצות הללו. עוד יתרון הוא שהחיסון ניתן בשתי מנות בלבד במקום שלוש – דבר שעשוי לשפר את ההיענות לקבלת החיסון ומקל על מתן התרכיב.
לאחרונה, אישר ה-FDA לשיווק בארצות הברית חיסון מדור חדש נגד הפטיטיס B. התרכיב החדש מבוסס על מחקרו של פרופ' יוסף שאול מהמחלקה לגנטיקה מולקולרית במכון ויצמן למדע, ומשתמש בשלושה חלבוני מעטפת של הנגיף במקום אחד בלבד. כך הוא מעניק הגנה רחבה יותר, ואכן נמצא שהוא יעיל גם בהגנה על קבוצות שהחיסון הרגיל לא העניק להן הגנה טובה מספיק. נכון לעכשיו החיסון נמצא בשימוש ב-14 מדינות, כולל ישראל, אחרי שעבר בהצלחה את מבדקי הבטיחות והיעילות. הסוכנות האירופית לתרופות (EMA) המליצה גם היא לשלב את החיסון בחיסוני השגרה במדינות האיחוד האירופי.
לאחרונה אישר ה-FDA לשיווק בארצות הברית חיסון מדור חדש נגד הפטיטיס B. בקבוקוני חיסון ומזרק | Shutterstock, ronstik
צהבת C
נגיף הפטיטיס C הוא נגיף RNA ממשפחת Flaviviridae, אליה שייכים בין השאר גם הנגיפים שגורמים לזיקה ולקדחת דנגי. הוא עובר מאדם לאדם בעיקר בחשיפה לדם נגוע וביחסי מין לא מוגנים. תקופת הדגירה נמשכת בין שבועיים לשלושה חודשים, ואחריה עלולים להופיע תסמינים של דלקת כבד למשך 6-4 שבועות. עם זאת, רוב החולים לא יחוו תסמינים בשלב הזה של המחלה.
רק כ-30 אחוז מהחולים יחלימו לחלוטין. רוב האחרים יפתחו מחלה כרונית שמתאפיינת בהתקפים חוזרים ונשנים עם הפוגות ביניהם, בזמן שהנגיף ממשיך להתרבות ולפגוע בתאי הכבד. לאורך זמן, הנזק הנגרם לרקמת הכבד מוביל לשחמת הכבד אצל 30-15 אחוז מהחולים ולסיכון מוגבר לחלות בסרטן הכבד.
בעבר, הטיפול התרופתי במחלה לא היה יעיל במיוחד. הוא כלל זריקות שבועיות של אינטרפרון, שכאמור מעורר את מערכת החיסון, לצד תרופה אנטי-ויראלית כללית. הטיפול הביא להחלמתם של כמחצית מהחולים בלבד, ולנותרים הועיל בעיקר בריסון ההתקפים.
לאחר מאמצים רבים פותחו טיפולים תרופתיים מצוינים נגד הנגיף, המובילים להחלמה מלאה. הם ניתנים בכדורים ותופעות הלוואי שלהם מעטות. הטיפול נמשך 24-8 שבועות ומכוון נגד מטרות ספציפיות בנגיף שמונעות ממנו להתרבות. הוא משלב כמה תרופות המכוונות נגד מטרות נפרדות, כדי לא לאפשר לנגיף לפתח עמידות נגד התרופות. למשל התרופה Mavyret מכילה שילוב של שני חומרים פעילים, שאחד מהם מעכב את פעולתו של חלבון שחותך את חלבוני הנגיף לצורתם הסופית, והשני מעכב חלבון הנחוץ לשכפול החומר התורשתי של הנגיף.
החיסרון הגדול של התרופות הללו הוא מחירן הגבוה, העומד על 100-20 אלף דולר לטיפול. עקב כך, הטיפול מאושר כיום בישראל רק לנשאים הסובלים משחמת כבד עם צלקות חמורות ברקמת האיבר. חולים שמצבם טוב יותר נאלצים לחכות או לשלם על התרופות מכיסם הפרטי.
לא קיים חיסון נגד הנגיף. אחד האתגרים העיקריים המקשים על פיתוח חיסון הוא מגוון הצורות והתכונות של הנגיף: לנגיף הפטיטיס C יש שמונה וריאנטים עיקריים שונים וכתשעים תת-וריאנטים הנבדלים זה מזה בחלבוני המעטפת שלהם. מאחר שהחומר התורשתי של הנגיף הוא RNA, שאינו מכיל מנגנונים לתיקון טעויות במהלך השכפול שלו, הוא צובר במהירות עוד ועוד שינויים, עובדה שמקשה מאוד על מציאת חלבון מתאים לחיסון נגדו.
רק כ-30 אחוז מהחולים יחלימו לחלוטין, ורוב האחרים יפתחו מחלה כרונית. תמונת מיקרוסקופ אלקטרונים של נגיף צהבת C | קרדיט: James Cavallini, Science Photo Library
צהבת D
הפטיטיס D הוא נגיף RNA ממשפחת Kolmioviridae. כמו הנגיפים הקודמים בהם עסקנו, הוא מועבר בדם נגוע ובמגע מיני.
הנגיף נחשב יוצא דופן בין נגיפי הצהבת בכך שהוא אינו יכול להתקיים בכוחות עצמו, אלא זקוק לסיועו של נגיף אחר. המצב הזה נובע מכך שחסרים לו חלבוני המעטפת המתאימים שיאפשרו לו להיקשר לקולטנים המצויים על גבי תאי הכבד וכך לחדור לתוכם. לפיכך, כשהוא נמצא בגוף אנושי הוא זקוק לנוכחותם של חלבוני מעטפת של נגיפי הפטיטיס B כדי להדביק תאים ולהתפשט.
כחמישה אחוזים מחולי צהבת B נושאים גם נגיפי הפטיטיס D. בדרך כלל הדבקה כפולה כזאת היא קשה יותר מהדבקה בהפטיטיס B לבד, ומתאפיינת במחלה חמורה יותר שהסיבוכים שלה עלולים להידרדר לכדי כשל בתפקוד הכבד, שחמת או סרטן הכבד.
הטיפול בחולים זהה בדרך כלל לזה שניתן לחולי צהבת B, וכולל אינטרפרון ותרופות אנטי-ויראליות כלליות. המניעה הטובה ביותר היא חיסון נגד הפטיטיס B, שמונע גם התבססות ותחלואה בהפטיטיס D.
אף על פי שנגיפי ההפטיטיס ממשיכים לגבות קורבנות, פיתוח תרופות וחיסונים, בצירוף שיפור הגישה למקורות מים נקיים ושמירה על היגיינה, צמצמו במידה ניכרת את התחלואה בדלקות כבד נגיפיות ואת התמותה מהן. בשנת 2016 השיק ארגון הבריאות העולמי תוכנית עבודה למיגור צהבת B וצהבת C עד שנת 2030. הדרך להגשמת היעד נראית עדיין ארוכה, אך מסתמן כי השיפור המתמיד בטכנולוגיית החיסונים ופיתוחן של תרופות יעילות נגד נגיפים בהחלט מקרבים אותנו אל היעד.
